- Rak piersi
- Diagnostyka
- Rola patomorfologa w diagnostyce nowotworów
Diagnostyka
Nawigacja
Rola patomorfologa w diagnostyce nowotworów
Rola patomorfologa jest kluczowa. To on ocenia materiał i ustala wynik histopatologiczny, bez którego nie można rozpocząć leczenia onkologicznego.
Nawet jeśli wcześniej obraz radiologiczny, mammografia, USG lub obraz kliniczny wydawały się jednoznacznie wskazywać na zmiany nowotworowe (o charakterze łagodnym lub złośliwym), to jednak nie dają one 100% pewności. Dlatego właśnie trzeba wykonać badanie histopatologiczne. Aby je przeprowadzić, od pacjentki zostaje pobrany materiał tkankowy lub komórkowy (w trakcie biopsji), który poddaje się ocenie. Dopiero na podstawie otrzymanego wyniku lekarz patomorfolog potwierdza obecność komórek nowotworowych. Jeśli nie ma konieczności wykonania dodatkowych badań, można ustalić ostateczne rozpoznanie.
Pamiętaj!
Gdy wyniki badania histopatologicznego potwierdzą raka piersi we wczesnym stadium, wtedy zleca się wykonanie dodatkowych 4 elementów, niezbędnych do oceny:
- statusu receptorów ER
- statusu receptorów PgR
- ekspresji receptora HER2
- indeksu Ki67 – markera świadczącego o tym, jak szybko dzielą się komórki nowotworowe
Dopiero posiadając wszystkie powyższe informacje wraz ze stopniem zaawansowania klinicznego, onkolog może podjąć decyzję o sposobie leczenia – czy od razu zastosować leczenie przedoperacyjne (chemioterapię i/lub leczenie celowane) czy jednak skierować pacjentkę na operację i dopiero po zabiegu zastosować leczenie systemowe. Może się również zdarzyć, że lekarz zleci kolejne badania, jeśli wynik histopatologiczny nie jest jednoznaczny.
Jak powinien wyglądać wynik badania biopsji gruboigłowej?
Przede wszystkim wynik badania biopsji gruboigłowej powinien zawierać opis w języku polskim i być na tyle obszerny i czytelny, aby jego interpretacja nie budziła wątpliwości zarówno klinicystów, jak i pacjentki. Warto wiedzieć, że dopuszcza się także opis w języku łacińskim lub angielskim.
Jeśli chodzi o zawartość wyniku badania histopatologicznego – na stronie Polskiego Towarzystwa Patologów znajduje się opracowany (i zalecany) szablon, który zawiera wszystkie elementy wymagane dla prawidłowego opisu. Warto wspomnieć, że w ciągu ostatnich kilkunastu lat te opisy zostały ustandaryzowane, co jest widoczne zwłaszcza w dużych ośrodkach.
Jak odczytać wyniki biopsji gruboigłowej?
Określenie rodzaju wykonanego badania
- BG (ang.CB) – biopsja gruboigłowa piersi, którą wykonuje się najczęściej, gdy jest podejrzenie raka naciekającego
- VAB – biopsja gruboigłowa piersi wspomagana próżnią (wykonywana, gdy jest podejrzenie raka in situ – nie ma guza, ale są mikrozwapnienia lub inny podejrzany obszar)
Określenie typu histologicznego
- rak naciekający bez specjalnego typu (przewodowy)
- rak zrazikowy
- rak mikroinwazyjny
- inny
Rak naciekający i zrazikowy różnią się obrazem mikroskopowym. Zwykle w raku zrazikowym komórki są drobniejsze i bardziej rozproszone. W rakach bez specjalnego typu komórki są większe i tworzą najczęściej grupy.
Zapamiętaj!
Pacjentka z HER2-dodatnim rakiem piersi najczęściej będzie mieć nowotwór bez specjalnego typu (naciekający, NST).
Rak mikroinwazyjny ma naciek do 1 mm. Przy tak małym naciekaniu patomorfolodzy nie są w stanie określić, jaki dokładnie typ histologiczny ma nowotwór.
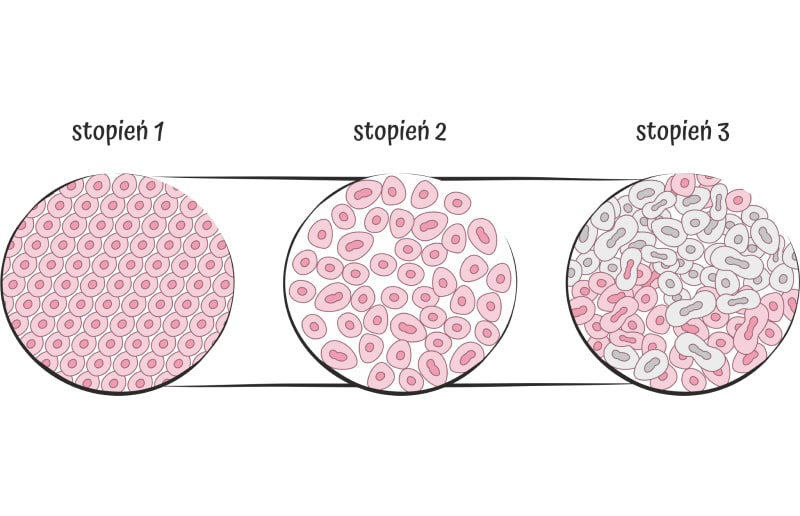
Stopień złośliwości
To bardzo ważny parametr!
Na jego podstawie lekarz określa dalsze postępowanie. Tkanka zajęta przez nowotwór może być podobna do prawidłowej tkanki, z której ten rak się wywodzi lub zupełnie się od niej różnić. Im większa jest różnica między tymi tkankami, tym większy jest stopień złośliwości nowotworu. Ten z kolei określa się jako: G1, G2 lub G3.
G1 – w tym stopniu, komórki raka są najbardziej podobne do tkanki, z której powstały (prawidłowej tkanki piersi), czyli stopień złośliwości jest mniejszy. Stopień G3 określa się, gdy różnica między tkankami nowotworu a zdrowymi jest bardzo duża, co oznacza raki potencjalnie najbardziej złośliwe. Kiedyś uważano, że raki w stopniu G1 mają najlepsze rokowania, a G3 najgorsze. Jednak dzięki rozwojowi medycyny poznaliśmy lepiej nowotwory, dzięki czemu wiemy, że nowotwory w stopniu G3 są najbardziej agresywne, ale najlepiej reagują na chemioterapię, a raki G1 lepiej odpowiadają na hormonoterapię.
Indeks mitotyczny Ki67
Ten parametr świadczy o szybkości podziału komórek nowotworowych. Im szybciej komórki się namnażają, tym ryzyko przerzutów jest większe, a w związku z tym rokowania u takiej pacjentki są gorsze. Za niski poziom indeksu Ki67 przyjmuje się wartość do 20% (kryterium dla Ki67 nie zostało ostatecznie ustalone, w Polsce wartość progową dla wysokiej proliferacji w różnych laboratoriach zawiera się w granicach 20-29%[1]). Powyżej tej wartości mówimy o wysokim indeksie Ki67.

U chorych z HER2-dodatnim rakiem piersi Ki67 najczęściej przyjmuje wartości powyżej 30-40%. W części raków, szczególnie w potrójnie ujemnych, wartość indeksu Ki67 wynosi powyżej 50%.
Stan receptorów steroidowych ER (estrogenowych), PgR (progesteronowych)
Ta wartość definiuje, czy nowotwór jest, czy nie jest hormonozależny. Obecność już 1% receptorów estrogenowych lub progesteronowych w jądrze komórek nowotworowych świadczy o tym, że nowotwór jest hormonozależny. Jednak najlepiej na ten rodzaj terapii odpowiadają raki, w których ponad połowa komórek ma dodatnie receptory w badaniu immunohistochemicznym. Ocenie poddawane są zawsze oba receptory.
Przypadki, w których ER jest dodatni a PgR jest nieobecny lub wynosi mniej niż 20% określa się jako raki piersi luminalne B. Mają one nieco gorsze rokowania niż w przypadku pacjentek, u których receptor estrogenowy jest dodatni, a progesteronowy jest wysoki, czyli powyżej 20%.
Receptor HER2
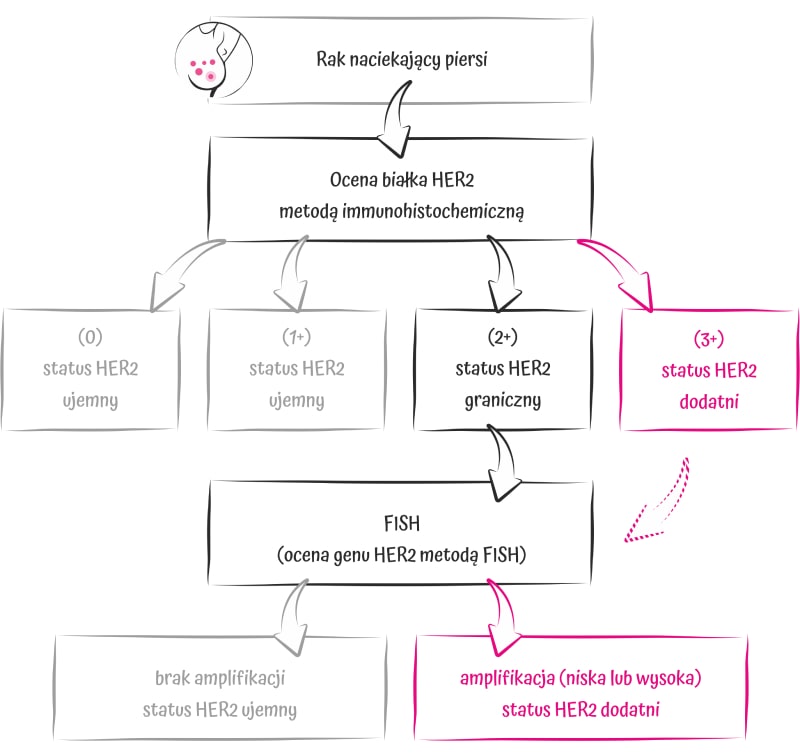
Do oceny ekspresji receptora HER-2 stosuje się rutynowo dwie metody: immunohistochemiczną (ocenę ekspresji białka IHC) i hybrydyzację in situ (ISH), która pozwala ocenić nadmiar kopii genu kodującego to białko. Najczęściej takie badanie wykonuje się metodą FISH (fluorescencyjna hybrydyzacja in situ), ale możliwe jest również zastosowanie innych metod (np. CISH chromogeniczna hybrydyzacja in situ). Obecnie podstawową metodą jest badanie immunohistochemiczne (IHC). Wyniki tego badania podaje się w skali od 0 do 3+, przy czym wyniki 0 i 1+ uznaje się za ujemne, a 2+ są graniczne i wymagają dodatkowego określenia w badaniu molekularnym. 3+ to wynik dodatni. Badanie ISH jest zalecane każdorazowo w przypadku, gdy wynik oznaczania ekspresji białka jest niejednoznaczny.
Kategoria diagnostyczna
Jest określana w raporcie i porządkuje wyniki, które nie są jednoznaczne. Jest to 5-stopniowa skala.
- B1 – oznacza, że materiał zawiera zdrową tkankę
- B2 – tkanka zawiera zmianę, która jest łagodna (np. gruczolakowłókniak)
- B3 – zmiana o pewnym niewielkim potencjale złośliwości, która wymaga wycięcia lub obserwacji (np. brodawczaki)
- B4 – podejrzenie nowotworu złośliwego, ale nieprawidłowych komórek jest zbyt mało lub są technicznie uszkodzone (w takim przypadku potrzebne jest pobranie kolejnego materiału do diagnostyki lub wycięcia zmiany do oceny histopatologicznej)
- B5 – oznacza, że w pobranej tkance jest rak; dodatkowo w tej kategorii określa się jeszcze, czy jest to nowotwór naciekający, czy in situ
- B5a – rak in situ (dosłownie: rak w miejscu powstania, czyli w świetle przewodu – komórki raka nie naciekają jeszcze podścieliska)
- B5b – rak naciekający
Podtyp biologiczny
Określa się go poprzez 4 parametry: receptor estrogenowy, progesteronowy, HER2 i Ki67.
Kategorie podtypów biologicznych (dla raka we wczesnym stadium – ograniczonym do piersi)
- Luminalny A; wymaga tylko leczenia hormonalnego
- Luminalny B (HER2-ujemny); wymaga leczenia hormonalnego, ale stosuje się też chemioterapię bez leczenia celowanego anty HER2
- Luminalny B (HER2-dodatni); można zastosować hormonoterapię, chemioterapię i leczenie celowane anty-HER2
- HER2-dodatni (nieluminalny/niehormonozależny; można zastosować chemioterapię i leczenie celowane anty HER2,Trójujemny przewodowy (potrójnie ujemny); obecnie stosuje się wyłącznie chemioterapię
- STH (specjalny typ histologiczny) hormonalnie zależny; można zastosować leczenie hormonalne,
- STH (specjalny typ histologiczny) hormonalnie niezależny; chemioterapia
Dr n. med. Agnieszka Jagiełło-Gruszfeld – onkolog kliniczny
Czym różni się podtyp luminalny A od podtypu luminalnego B raka piersi?
Każdy podtyp biologiczny determinuje inne leczenie. Jednak leczenie ostatecznie wybrane przez onkologa zależy nie tylko od podtypu biologicznego. Lekarz bierze pod uwagę wiele innych aspektów, m.in. wiek, stan kliniczny pacjenta, informację czy są zajęte węzły chłonne.
Komentarz
To pole wypełnia patomorfolog, jeśli ma jakieś dodatkowe istotne spostrzeżenia i chce zwrócić na nie uwagę lekarzowi onkologowi lub chce rozszerzyć informacje określone w zasadniczej części raportu patomorfologicznego. Mogą to być informacje dotyczące samego nowotworu, np.: że jest mało utkania raka, materiał, który miał być poddany ocenie przez patomorfologa, nie nadaje się do oceny lub potrzebne jest pobranie kolejnego materiału ze względu na konieczność wykonania dodatkowych badań molekularnych.
[1] http://onkologia.zalecenia.med.pl/pdf/zalecenia_PTOK_tom1_05_Rak%20piersi_20190214.pdf
Trzeba wierzyć, że będzie dobrze, a każdy dzień jest tym dniem, na który trzeba czekać, by spełniły się marzenia. Chcę podziękować mojemu lekarzowi za to, że uratował życie mi i mojemu synowi. Dzięki niemu wiem, że wszystko można przezwyciężyć.

Agnieszka
Poznaj całą historię pacjentkiKonsultacja medyczna

Dr n. med.
Agnieszka Jagiełło-Gruszfeld
Onkolog kliniczny
Przejście do kojenego etapu
Następnym etapem leczenia jest Klasyfikacja TNM
Dla kobiet z wczesnym rakiem piersi
Ten poradnik, powstał, aby wesprzeć Cię w pierwszym, trudnym momencie zaraz po diagnozie i dać wiedzę potrzebną do podjęcia czekających Cię decyzji.
Objawy raka piersi
Dowiedz się, jakie symptomy mogą wskazywać na raka piersi.
Przydatne adresy
Zdobądź informacje o specjalistycznych placówkach i programach wsparcia.
Historie pacjentek
Przeczytaj relacje kobiet, które zakończyły leczenie raka piersi i odzyskały swoją siłę.
Zdrowy styl życia
Otrzymaj praktyczne wskazówki, jak zmaksymalizować profilaktykę i utrzymać zdrowe piersi.
Nasza strona posiada funkcję lektora.
Zaznacz tekst, który ma być przeczytany i kliknij przycisk “Czytaj”.
